Epidemiologia
Secondo una revisione sistematica del 2006, l’ipotensione liquorale spontanea ha un picco di incidenza intorno ai 40 anni e colpisce prevalentemente le donne, con un rapporto di 2:1 rispetto agli uomini. L’incidenza è stimata in circa 5 casi su 100.000 persone all’anno.
Eziopatogenesi
Il liquido cerebrospinale (liquor) ha una funzione essenziale di supporto al cervello, mantenendolo sospeso all’interno della cavità cranica. Quando la pressione del liquor diminuisce, si riduce la spinta idrostatica, causando lo “scivolamento” del cervello verso il basso, con trazione delle strutture di ancoraggio, come i nervi e i vasi sanguigni. Questo fenomeno può portare a dolore e disfunzioni neurologiche.
Le cause più comuni di perdita di liquor includono:
- Formazione di fori nella membrana aracnoidea: più frequentemente a livello della giunzione cervico-toracica. Sono stati osservati casi predisponenti, come la sindrome di Marfan o altre alterazioni del tessuto connettivo, come mutazioni della Fibrillina-1 o dell’Elastina.
- Rottura di diverticoli meningei.
- Traumi: anche traumi minori, come sternuti o rapporti sessuali, possono provocare la rottura di cisti durali.
- Malattie degenerative del disco o presenza di speroni ossei.
- Rinoliquorrea e otoliquorrea: pur essendo rare cause di ipotensione liquorale, possono indurre ipertensione intracranica a causa dell’accumulo di liquor nella base cranica.
Una teoria alternativa suggerisce che l’ipotensione liquorale possa essere causata da una riduzione della pressione venosa nel sistema della vena cava inferiore durante la stazione eretta, con conseguente deflusso del liquor dalla cavità spinale. In questo caso, le lesioni durali non sarebbero la causa, ma una conseguenza. Il blood patch, quindi, avrebbe lo scopo di interrompere la connessione tra il sistema venoso epidurale lombare e la vena cava inferiore, anziché chiudere la perdita.
Clinica
Il sintomo principale è la cefalea, di tipo sordo e diffuso, che si manifesta a causa della trazione di strutture nervose e venose. La bassa pressione del liquor provoca anche vasodilatazione dei vasi meningei, contribuendo al dolore. La cefalea è generalmente posturale, peggiorando con la posizione eretta o seduta e migliorando con il riposo a letto. Tuttavia, in alcuni casi può evolvere in una cefalea cronica quotidiana.
Altri sintomi associati possono includere:
- Iperacusia o sensazione di eco;
- Vertigini e instabilità;
- Diplopia;
- Visione offuscata;
- Amaurosi transitoria;
- Singhiozzo;
- Disgeusia.
Sintomi più gravi legati alla distensione o compressione del sistema nervoso centrale e del midollo spinale includono:
- Emorragia cerebellare (rara);
- Atassia;
- Tetraparesi;
- Disturbi del movimento (parkinsonismo, corea, distonia);
- Sopore, stupor e coma (a causa della compressione del tronco encefalico).
Tutti questi sintomi, ad eccezione dell’emorragia cerebellare, tendono a risolversi dopo il trattamento con blood patch.
Diagnosi
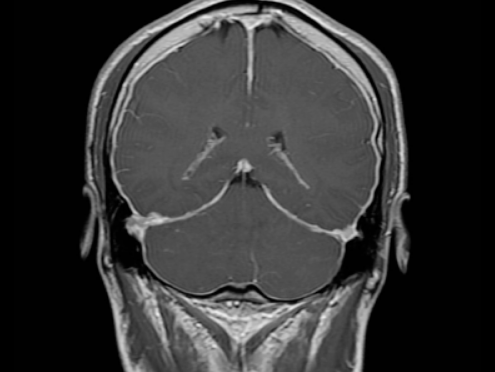
L’esame diagnostico principale è la risonanza magnetica dell’encefalo con mezzo di contrasto, che può risultare normale nel 15% dei casi. I principali segni radiologici sono:
- Impregnazione meningea diffusa;
- Erniazione delle tonsille cerebellari;
- Ingrandimento dell’ipofisi;
- Ingorgo dei seni venosi;
- Ematomi subdurali e/o igromi;
- Riduzione del volume delle cisterne e dei ventricoli cerebrali.
Altri esami utili includono la risonanza magnetica spinale e la mielo-TC, che consentono di localizzare il punto di fuoriuscita del liquor, mentre la puntura lombare viene eseguita solo in casi selezionati per misurare la pressione liquorale.
Terapia
La terapia iniziale è di tipo conservativo e include:
- Riposo a letto prolungato;
- Idratazione abbondante;
- Somministrazione di caffeina (200-300 mg due o tre volte al giorno);
- Uso aneddotico di glucocorticoidi, anche se non supportato dalla letteratura.
Se queste misure falliscono, si ricorre al blood patch, che consiste nell’iniezione di 10-20 ml di sangue autologo nello spazio epidurale. In caso di insuccesso, il trattamento può essere ripetuto, eventualmente con maggiori quantità di sangue (fino a 100 ml). Altri approcci includono l’infusione epidurale di soluzione fisiologica e, in casi estremi, l’applicazione di colla di fibrina o l’intervento microchirurgico.
Copyright (c) 2024 Massimiliano Devetak. Tutti i diritti riservati.